Inloggen met DigiD
Download de MijnOLVG-app in de App Store of Google Play Store of ga naar www.mijnolvg.nl. Log daarna eenvoudig in met uw DigiD.
De heup bestaat uit de heupkop en de heupkom. De heupkop zit boven aan je dijbeen. Tussen de heupkop en het bovenste deel van je dijbeen zit een groeischijf van kraakbeen. Bij een afgegleden heupkop glijdt de heupkop langzaam van deze groeischijf van kraakbeen af. Dit wordt steeds erger.
Meestal komt een afgegleden heupkop maar aan 1 kant voor. Een afgegleden heupkop kán wel aan beide kanten voorkomen. Als je al een afgegleden heupkop aan 1 kant hebt, is het ook belangrijk om de andere kant in de gaten te houden.
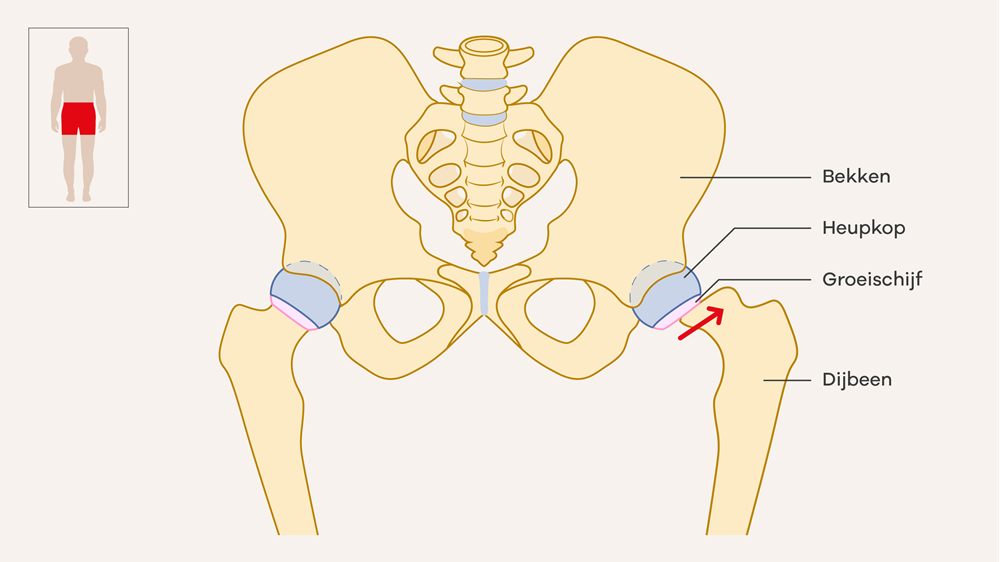
De oorzaak van een afgegleden heupkop is vaak niet bekend. Soms ontstaat het plotseling, na een val of blessure. Een afgegleden heupkop komt vooral voor bij kinderen van 10 jaar of ouder. Als je bent uitgegroeid, stopt ook het afglijden.
Een afgegleden heupkop komt gemiddeld iets vaker voor bij kinderen met overgewicht of bij kinderen met een schildklieraandoening.
De klachten die je kunt hebben bij een afgegleden heupkop zijn verschillend.
Lichte of stabiele afgegleden heupkop
Ernstige of instabiele afgegleden heupkop
Bij een ernstige of instabiele afgegleden heupkop is het nodig om je snel te behandelen.
Om te bepalen of je een afgegleden heupkop hebt, onderzoekt de arts je heup.
Tijdens het onderzoek stelt de arts je een aantal vragen over je gezondheid. Bijvoorbeeld hoe gezond je bent en of je eerder ziek bent geweest. Ook vraagt de arts je hoelang je al last hebt van je heup.
Tijdens het onderzoek maken we röntgenfoto’s van je heupen. Een röntgenfoto is een foto van de binnenkant van het lichaam. Dit gebeurt met röntgenstralen. De röntgenstralen maken botten en kraakbeen zichtbaar. De hoeveelheid straling is heel klein en niet schadelijk.
Als we zeker weten dat je een afgegleden heupkop hebt, start je zo snel mogelijk met de behandeling. Als je een ernstige of instabiele afgegleden heupkop hebt, krijg je binnen 48 uur een operatie. Als de klachten langzaam zijn ontstaan, krijg je de operatie meestal binnen 2 weken.
De Opnameplanning van de afdeling Orthopedie plant de datum van je operatie in overleg met jou, je ouders en je arts.
Na je operatie heb je krukken of een rolstoel nodig. Wat jij in jouw geval nodig hebt, hoor je van je arts. Zorg ervoor dat je deze spullen op tijd in huis hebt voor na je operatie.
Je kunt krukken en een rolstoel huren bij verschillende organisaties.
Kijk voor meer informatie over krukken of een rolstoel huren op de website van Gemeente Amsterdam.
Maak voor na je operatie alvast een afspraak met een fysiotherapeut in de buurt. Tijdens fysiotherapie leer je met krukken lopen. Ook doe je speciale oefeningen om de spieren van je heup en je been sterker te maken om je heup makkelijker te kunnen bewegen.
Om ervoor te zorgen dat je na de operatie zo min mogelijk pijn hebt, krijg je van tevoren al medicijnen tegen de pijn. We weten dan zeker dat de medicijnen tijdens de operatie goed zijn ingewerkt. Als je nerveus bent voor de operatie, krijg je soms extra medicijnen.
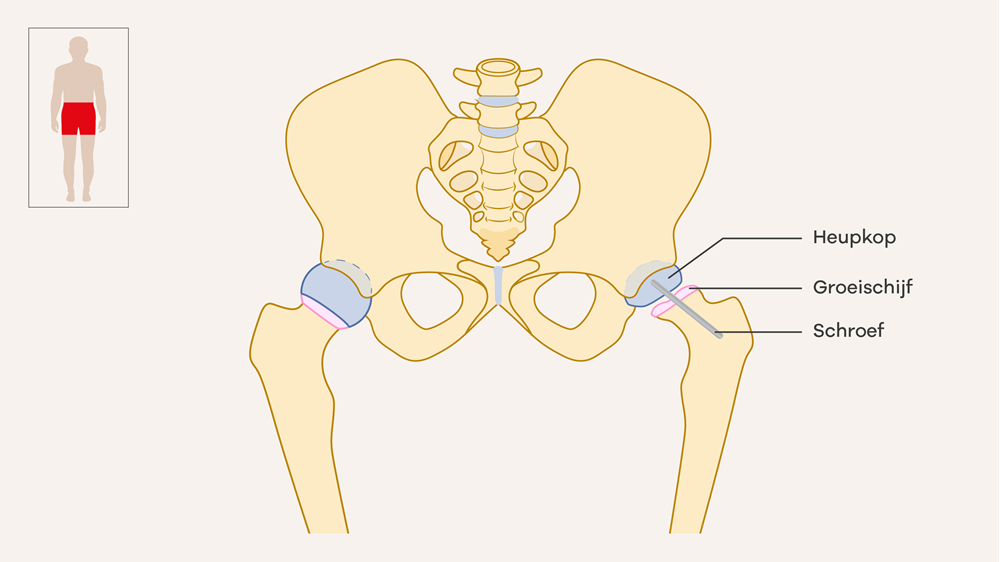
Na de operatie word je wakker in de uitslaapkamer. Je bent dan vaak nog een beetje slaperig. 1 van je ouders mag bij je zijn. Wanneer je je goed voelt, ga je terug naar de afdeling Kindergeneeskunde. Op de afdeling controleert de verpleegkundige regelmatig je bloeddruk, hartslag en temperatuur.
Meestal mag je dezelfde dag weer naar huis. Soms is het nodig om nog een dag in het ziekenhuis te blijven. Als dat zo is, bespreekt de arts dat met jou en je ouders. Je mag gewoon in de auto, bus of metro zitten als je naar huis gaat.
Je krijgt medicijnen tegen de pijn. Dit gaat in overleg met de orthopeed of kinderarts.
Het geopereerde been mag je na de operatie niet gebruiken, tenzij je met de arts iets anders hebt afgesproken.
Je heup, knie en enkel mag je net zo bewegen als voor de operatie. Dit kan in het begin een beetje pijn doen, maar na 2 tot 3 weken gaat de pijn meestal langzaam weg.
Je mag weer naar school als je niet veel pijn meer hebt en je weer veilig kan lopen met of zonder krukken.
Ongeveer 6 weken na de operatie kom je weer naar de polikliniek.
Tijdens deze controle bekijkt de arts je wond.
De arts bespreekt ook hoe je verder kunt herstellen en wanneer je weer mag sporten.
Soms stroomt er tijdens de operatie te weinig bloed naar de heupkop. Het kan ook zijn dat er kraakbeen van de heupkop verdwijnt. Als dit bij jou het geval is, heb je soms nog een operatie nodig.
Iedere operatie heeft risico’s. Bij deze operaties bestaat een kleine kans op een nabloeding, wondinfectie, trombose of longontsteking.
Er is een kleine kans dat er kraakbeen van de heupkop verdwijnt. Dit heet chrondolyse.
Het kan ook zijn dat er te weinig bloed naar de heupkop stroomt. Dit heet A-vasculaire necrose of AVN.
Als je chrondolyse of A-vasculaire necrose krijgt, heb je soms nog een operatie nodig.
Bel meteen de afdeling Orthopedie als je 1 of meer van deze klachten hebt:
Heb je na het lezen van deze informatie nog vragen? Stel je vraag aan de polikliniek via MijnOLVG of per e-mail. Op werkdagen kun je ook bellen.
Polikliniek Orthopedie, locatie Oost, P3
020 510 88 84 (op werkdagen van 08.15 tot 16.15 uur)
mailorthopedie@olvg.nl
Polikliniek Orthopedie, locatie West, route 5
020 510 88 84 (op werkdagen van 08.15 tot 16.15 uur)
mailorthopedie@olvg.nl